Ostéodensitométrie

Comme les autres organes, le squelette subit constamment des modifications. En effet, il se développe et se fortifie jusqu’à environ 30 ans où il atteint sa solidité maximum. Ensuite, il s’affaiblit progressivement avec l’âge. On parle d’ostéoporose pouvant être plus ou moins accentuée avec certains facteurs comme la ménopause. L’ostéodensitométrie est l’examen de référence permettant d’établir le diagnostic d’ostéoporose.
L’ostéodensitométrie, qu’est-ce que c’est ?
L’ostéodensitométrie ou « densitométrie osseuse » ou « absorptiométrie biphotonique » est un examen médical permettant de mesurer la densité osseuse. Il s’agit de la teneur en calcium des os. Lorsque cette dernière est anormalement basse, on parle d’ostéoporose. Ainsi, les résultats de cet examen permettent d’évaluer le risque de fracture.
Quelques rappels sur l’ostéoporose
L’ostéoporose est une maladie affectant les os. Elle touche près d’une femme sur trois après la ménopause. Ainsi, elle concerne environ 2 à 3 millions de Françaises : 20% des femmes après 60 ans, 40% après 70 ans et 70% après 80 ans. Cette pathologie est caractérisée par une diminution rapide de la masse osseuse se traduisant par une fragilité importante des os. Le risque principal est donc la fracture osseuse.
Ainsi, chaque année, en France, 51 000 fractures de hanche, 40 à 65 000 fractures vertébrales, 35 000 fractures du poignet et 12 000 fractures de l’humérus sont causées par l’ostéoporose. Cependant, un an après une fracture de la hanche, on déplore une perte d’autonomie chez près de 80% des patients. Enfin, la maladie est à l’origine de 68 000 hospitalisations chaque année.
À savoir ! Bien que l’ostéoporose soit plus fréquente chez les femmes, elle n’épargne cependant pas les hommes. Une victime sur 4 serait de sexe masculin. Un homme d’une soixantaine d’années perd environ chaque année 0,5% de sa masse osseuse (contre 3 à 5% chez une femme dans les 3 années qui suivent la ménopause et 1 à 2% les années suivantes).L’ostéodensitométrie, un examen à rayons X
L’ostéodensitométrie mesure la densité minérale osseuse (DMO) en utilisant des rayons X de faible intensité. La méthode consiste à émettre des rayons X en direction de l’os à analyser que ce dernier va absorber en partie. C’est le reste du rayonnement après sa traversée de l’os qui est mesuré dans l’ostéodensitométrie pour fournir des renseignements sur la densité osseuse. L’objectif est d’apprécier le degré de déminéralisation osseuse pour déterminer l’importance du risque de fracture.
À savoir ! Il existe un questionnaire permettant d’évaluer son risque de développer une ostéoporose. Il est composé de plusieurs questions portant sur les antécédents familiaux d’ostéoporose et sur les facteurs de risque personnels (âge, tabac ou alcool, chutes, maigreur, etc.). Répondre oui à l’une des questions ne signifie pas que le patient souffre d’ostéoporose mais qu’il présente un ou plus facteurs de risque pour cette pathologie.Y a-t-il des précautions particulières pour cet examen ?
Il n’y a aucune précaution particulière à prendre avant de réaliser l’examen. Il se pratique sans injection, sans prélèvement et ne nécessite pas d’être à jeun.
Bien que l’ostéodensitométrie repose sur l’utilisation de rayons X, la dose nécessaire est 20 fois moins importante que lors d’une radiographie. Cependant, par principe de précaution, l’examen est contre-indiqué chez les femmes enceintes.
Les résultats de l’examen peuvent être faussés si une scintigraphie osseuse datant de moins de 3 jours a été réalisée ou en cas d’examen du tube digestif avec injection de produit de contraste.
Le déroulement de l’ostéodensitométrie
L’examen est indolore et facile à réaliser. Il a lieu dans un centre spécialisé et dure entre 15 et 20 minutes.
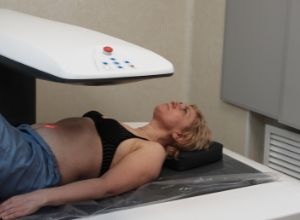
Le patient prend place sur la table d’examen, il doit retirer tout vêtement comportant des pièces métalliques. L’appareil de mesure appelé ostéodensitomètre, se déplace au-dessus de lui. Le patient doit rester immobile plusieurs minutes afin de ne pas perturber les mesures. Celles-ci concernent deux endroits du corps en particulier : le fémur et les vertèbres lombaires car plus exposés au risque de fracture. Le manipulateur radio s’assoit à côté du patient devant son écran d’ordinateur qui lui permet de diriger l’appareil sur la région à explorer.
À savoir ! Une anesthésie n’est pas nécessaire pour cet examenQuelles sont les suites de l’examen ?
Le patient récupère les résultats le jour-même et aucune consigne particulière n’est à appliquer après l’examen. Le patient reprend normalement le cours de sa vie.
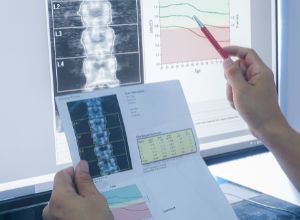
L’interprétation des résultats repose sur des critères précis fixés par l’organisation mondiale de la santé (OMS). Ainsi, on parle d’ostéopénie (état précédent l’ostéoporose) en cas de perte osseuse comprise entre 10 et 25%. Une perte osseuse de plus de 25% est un diagnostic d’ostéoporose.
Les résultats appelés « T-score » sont donnés avec une valeur de densité osseuse de référence. Plus les résultats du patient s’éloignent de cette valeur normale, moins la résistance osseuse est bonne :
- La densité est normale pour un T-score inférieur à -1 ;
- Ostéopénie lorsque le T-score est compris entre -2,49 et -1 ;
- Ostéoporose pour un T-score inférieur ou égal à – 2,5 ;
- Ostéoporose sévère pour un T-score inférieur ou égal à -2,5 associé à une ou plusieurs fractures.
Si l’ostéodensitométrie met en évidence une ostéoporose, le patient n’a pas toujours besoin d’un traitement médicamenteux. En effet, seulement une femme sur quatre se verra proposer un traitement anti-ostéoporotique. Ainsi, le médecin prend en compte divers éléments avant de proposer un tel traitement à sa patiente, comme son âge, le degré de perte osseuse, la présence ou non d’antécédents de fractures chez la patiente ou un de ses parents du premier degré, une éventuelle maigreur, etc. En cas de perte osseuse importante associée à une ou plusieurs fractures à leur actif, le médecin peut prescrire des médicaments.
Par ailleurs, il est possible de proposer un certain nombre de mesures aux personnes en déficit de densité osseuse :
- Une alimentation riche en calcium ;
- L’arrêt (ou réduction) du tabac et de l’alcool ;
- Une consommation modérée de café ;
- Une activité physique régulière ;
- Une supplémentation en calcium et vitamine D si besoin.
La prise en charge de l’ostéodensitométrie
En France, les centres dédiés réalisent 420 000 ostéodensitométries chaque année. Depuis 2006, l’assurance maladie prend en charge cet examen si le bénéficiaire présente des facteurs de risque. Sur la base d’un tarif à 39,96 euros, le remboursement est à hauteur de 70%. Aussi, la majorité des assurances complémentaires prennent en charge la somme restant à charge.
Les indications suivantes permettent la prise en charge de l’ostéodensitométrie :
- Dans la population générale, en cas de signes d’ostéoporose (découverte ou confirmation radiologique de fracture sans contexte tumoral ou traumatique, antécédent de fracture sans traumatisme) ou en cas de pathologie (hyperthyroïdie) ou traitement (corticoïdes pendant plus de 3 mois) pouvant induire une ostéoporose ;
- Chez la femme ménopausée, lorsqu’il existe un antécédent de fracture du col du fémur chez un parent du premier degré, que l’indice de masse corporel est inférieur à 19, que la ménopause est apparue avant 40ans ou en cas d’antécédent de corticothérapie de plus de 3 mois.
- Pour un second examen, en cas d’arrêt du traitement anti-ostéoporotique chez la femme ménopausée ou quelques années après la première ostéodensitométrie aux résultats normaux en fonction de l’apparition de nouveaux facteurs de risque.
Rédigé par Charline D., le 6 novembre 2017. Mis à jour par Alexia F., Docteure en Neurosciences le 16 juin 2022.
Cet article vous a-t-il été utile ?