Vitiligo : définition, symptômes et traitement

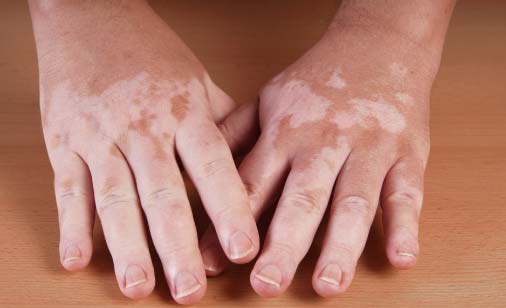
Le vitiligo est une pathologie cutanée fréquente et bénigne physiologiquement. Cette maladie se manifeste par l’apparition de taches blanches le plus souvent sur le visage. D’autres zones corporelles peuvent être concernées comme les bras et les mains, voire la totalité du corps. L’impact psychologique du vitiligo peut être important chez certains patients.
Vitiligo, définition et symptômes
Le vitiligo, une maladie auto-immune
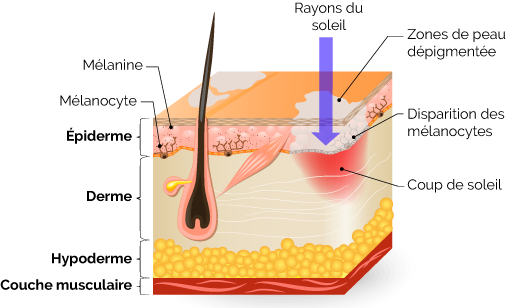
Le vitiligo est une dermatose (pathologie affectant la peau) qui se traduit par une dépigmentation progressive de la peau. Le mot « vitiligo » provient du latin et signifie « tache blanche ». Cette anomalie est liée à la perte des mélanocytes (cellules responsables de la pigmentation cutanée) qui produisent d’ordinaire la mélatonine, un pigment cutané.
La maladie peut se présenter sous deux formes :
- Le vitiligo segmentaire qui est la moins fréquente et qui se caractérise par une dépigmentation sur un seul côté du corps dans une zone bien délimitée.
- Le vitiligo non segmentaire ou généralisé où l’intégralité du corps peut être touchée. Ce dernier commence généralement avec l’apparition d’une simple tâche blanche qui évolue avec le temps. Le visage, les mains et les pieds sont, en principe, les zones corporelles les premières atteintes. Par la suite, les lésions se développent de façon bilatérale et symétrique. Des démangeaisons peuvent parfois précéder l’apparition de nouvelles tâches.
Lorsque le vitiligo recouvre tout le corps, on parle de vitiligo universalis. Il arrive que les poils et les cheveux soient également impactés et deviennent blancs : c’est la leucotrichie. Enfin, dans de très rares cas, le vitiligo ne peut concerner que les muqueuses.
Cette maladie de la peau se manifeste, le plus souvent, chez l’adulte, mais existe aussi chez l’enfant.
Bien qu’assez peu connu, le vitiligo est une maladie fréquente puisqu’on estime que 0,5 à 1% de la population mondiale serait concerné, peu importe le sexe ou les caractéristiques de la peau. Il semble que des prédispositions familiales existent. En effet, un individu ayant un parent du premier degré atteint par la maladie aurait 5 à 8% de risque de la développer également.
L’origine du vitiligo repose en grande partie sur un processus auto-immun associé à d’autres facteurs comme par exemple la génétique. Une quinzaine de gènes sont déjà connus pour avoir un lien avec la maladie et impliquer l’immunité. Par ailleurs, on estime que 15 à 20% des patients souffrant de vitiligo seraient atteints en parallèle d’une hypo ou hyperthyroïdie d’origine auto-immune (maladie de Basedow, Thyroïdite d’Hashimoto). Moins fréquemment, d’autres pathologies auto-immunes peuvent être associées, par exemple, la polyarthrite rhumatoïde, le diabète ou certaines maladies inflammatoires de l’intestin.
Vitiligo, premiers signes
Au début, le vitiligo se traduit par une tache de couleur blanc-ivoire sur la peau. Sa forme et sa taille peuvent varier. Sa bordure est, généralement, convexe et de la couleur de la peau environnante, plus foncée ou encore rougeâtre. La tache peut aussi parfois avoir un certain relief. Les lésions du vitiligo peuvent être localisées n’importe où, mais le plus souvent, on les trouve au niveau du dos de la main, des pieds, des coudes, des genoux, des organes génitaux, aux alentours des orifices naturels, sous les aisselles ou dans le pli de l’aine. A noter que le vitiligo se manifeste fréquemment sur une zone cutanée volontiers soumise aux microtraumatismes répétés (frictions, égratignures, compressions, etc.). On parle du phénomène de Koebner.
Les zones dépigmentées sont extrêmement sensibles au soleil. Une exposition peut engendrer des rougeurs et des démangeaisons.
L’évolution du vitiligo est imprévisible. Les lésions peuvent plus ou moins s’étendre. En revanche, le vitiligo n’a aucun retentissement organique sur le patient. Le seul préjudice est esthétique.
Diagnostic et traitement du vitiligo
A la recherche des plaques caractéristiques du vitiligo
Le diagnostic du vitiligo est clinique, c’est-à-dire qu’il s’appuie uniquement sur les symptômes et donc l’observation minutieuse des lésions.
L’examen en lumière de Wood permet de bien observer les atteintes du vitiligo, et d’apprécier le déficit (total ou partiel) en mélanocyte.
Parfois, une biopsie est nécessaire pour écarter d’autres maladies de peau provoquant également une anomalie de coloration de la peau comme le psoriasis, l’eczéma, le lupus, la sclérodermie ou certaines formes de Lèpre.
Se protéger du soleil
En cas de vitiligo, la protection solaire est primordiale. Elle permet de limiter l’extension de la maladie avec le développement de plaques, et d’éviter les brûlures. En revanche, une exposition modérée et raisonnable est possible, et permet même parfois une repigmentation. Cette technique naturelle peut être utilisée sur les enfants où les recours thérapeutiques sont limités.
Il faut également éviter au maximum tous les microtraumatismes.
Les traitements du vitiligo
Le maquillage est quelquefois suffisant en cas de vitiligo peu étendu. Dans les cas contraires, les mesures thérapeutiques proposées visent à stimuler la prolifération des mélanocytes encore présents. Différentes méthodes existent : la photothérapie, des traitements locaux ou la greffe de mélanocytes.
La prise en charge du vitiligo répond à trois objectifs :
- Stopper la destruction des mélanocytes en cas de poussée. Dans la majorité des cas une association de cortisone par voie orale et de photothérapie permet de bloquer la poussée ;
- Repigmenter les zones décolorées par l’application de crèmes à base d’immunosuppresseur (tacrolimus ou pimecrolimus) associée à une exposition solaire ou aux lampes de photothérapie. Jusqu’à 2 ans de traitement peuvent être nécessaire pour obtenir un résultat satisfaisant. Tout récemment, en avril 2023, une nouvelle molécule, le ruxolitinib, a obtenu une autorisation de mise sur le marché. Son association avec la photothérapie semble très prometteuse mais nécessite encore d’être confirmée ;
- Éviter les récidives. En effet, environ la moitié des lésions repigmentées se décolorent de nouveau. Des immunosuppresseurs en crème à appliquer 2 fois par semaine permettent de limiter ce risque. Des séances de photothérapie peuvent également être proposées en entretien.
Le maquillage est quelquefois suffisant en cas de vitiligo peu étendu. Dans les cas contraires, les mesures thérapeutiques proposées visent à stimuler la prolifération des mélanocytes encore présents. Différentes méthodes existent : la photothérapie, des traitements locaux ou la greffe de mélanocytes.
La photothérapie UVB (lumière ultraviolette) est l’un des traitements les plus proposés pour le vitiligo. Cette méthode permet de stimuler les mélanocytes à raison de 2 à 3 séances par semaine, sans jamais dépasser 300 séances de traitement. A noter que la re-pigmentation est toujours partielle et souvent transitoire. Cette technique permet d’obtenir des résultats rapidement.
La photochimiothérapie orale, aussi appelée puvathérapie, associée aux psoralènes (molécules stimulant la production de mélanine sous l’action de la lumière) est une autre thérapie possible dans le vitiligo. Cependant, ses nombreux effets secondaires (brûlures, atteintes oculaires, rougeurs, nausées et démangeaisons) limitent son utilisation. Par ailleurs, une centaine de séances sont nécessaires avant d’obtenir un rougissement de la peau qui précède la re-pigmentation.
L’utilisation de dermocorticoïdes et d’immunosuppresseurs locaux est surtout indiquée dans les vitiligos peu étendus. Ces molécules permettent de diminuer l’activité du système immunitaire afin d’enrayer la disparition des mélanocytes. Ils s’appliquent une fois par jour pendant plusieurs mois. Les résultats sont rapides et les effets secondaires limités. A noter qu’en usage prolongé, ils peuvent induire une fragilisation de la peau.
À savoir ! Certaines zones corporelles, trop fragiles (par exemple, le pourtour des yeux) ne peuvent pas être traitées par l’application de corticoïdes ou par la photothérapie. Le camouflage par des fonds de teint adaptés est alors le seul recours possible.
Les greffes de mélanocytes consistent à greffer aux patients leurs propres mélanocytes. Ces derniers sont préalablement prélevés au niveau des zones bien pigmentées puis greffés dans les zones dépigmentées. Cette technique ne peut être utilisée que dans les formes de vitiligo peu étendues, stables, non évolutifs, sans phénomène de Koebner et après échec des traitements habituels.
Une dépigmentation complète peut être proposée pour traiter éliminer les quelques zones encore pigmentées lors d’un vitiligo universalis. Cette méthode fait appel à des produits très irritants, voire toxiques. Par ailleurs, cette pratique est définitive, sans possibilité de repigmentation ultérieure. Il est nécessaire que le patient comprenne l’ensemble des risques qu’implique la dépigmentation complète : risque de coups de soleil et de cancer de la peau. Une protection solaire devient alors indispensable.
Enfin, un soutien psychologique est important dans cette pathologie. Le préjudice esthétique peut, en effet, être difficile à vivre pour les patients. Le regard des autres ou parfois le rejet peut être extrêmement mal vécu. Par exemple, dans certaines communautés, le vitiligo est assimilé à la lèpre. Plusieurs types d’aides existent : psychothérapie, groupes de parole, ateliers d’expression, etc.
publié le 15 mars 2019 par Charline D., Docteur en pharmacie et mis à jour le 19 juillet 2023
– De nouvelles avancées dans le traitement du vitiligo. www.chu-bordeaux.fr. Consulté le 19 juillet 2023
Cet article vous a-t-il été utile ?