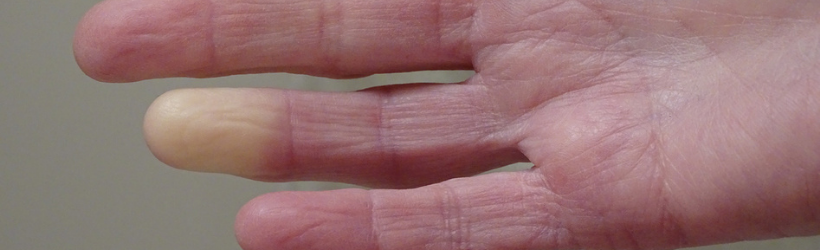
Maladie de Raynaud
La maladie de Raynaud est un trouble de la circulation sanguine liée à un arrêt temporaire de la circulation au niveau des doigts. Ils deviennent pâles, froids et insensibles pendant quelques minutes voire quelques heures. La maladie est bénigne. Dans près de 90% des cas où elle disparaît après quelques années.
Définition et symptômes de la maladie de Raynaud
Qu’est-ce que c’est ?
La maladie de Raynaud, aussi appelée phénomène ou syndrome de Raynaud, se définit comme un arrêt temporaire de la circulation sanguine au niveau des extrémités, principalement les doigts. Elle touche plus rarement les orteils, le nez ou les oreilles.
Ce trouble est réversible et se manifeste par des crises, généralement, suite à une exposition au froid qui provoque une vasoconstriction (resserrement) des vaisseaux sanguins. La circulation sanguine est alors interrompue de manière brutale et anormale. En effet, sous l’action du froid les vaisseaux sanguins situés aux extrémités, à savoir les doigts, les orteils, le nez, les lèvres et le nez, vont se contracter afin de ramener le sang dans le corps et garantir une température corporelle constante. En temps normal, ce processus n’est pas complet et laisse tout de même un peu de sang aux extrémités.
Dans la maladie de Raynaud, la contraction est totale et prive les extrémités d’oxygène. L’origine de cette vasoconstriction exagérée reste inconnue.
On distingue 2 formes de la maladie de Raynaud.
La forme « primitive » lorsque l’origine de la maladie est inconnue. On dit également qu’elle est « idiopathique ». Les symptômes sont déclenchés par exposition au froid. Ils sont réversibles et n’ont aucune incidence sur la santé générale de la personne. Cette forme concerne, le plus souvent les femmes âgées de 20 à 30 ans.
La forme dite « secondaire » de la maladie de Raynaud est la conséquence d’une pathologie sous-jacente, généralement auto-immune. Cette forme touche plus volontiers les personnes de plus de 40 ans, et peut entraîner des complications (ulcères au niveau des doigts).
On estime que la maladie de Raynaud dans l’une ou l’autre de ses formes touche 3 à 12% des hommes et entre 6 et 20% des femmes. Cependant, la forme primitive reste majoritaire puisqu’elle serait en cause dans 80 à 90% des cas de la pathologie.
À savoir ! La maladie est plus fréquente chez les femmes de moins de 30 ans. Elle disparaît généralement après quelques années ou une grossesse.
Facteurs de risques et symptômes
Les facteurs de risques de la maladie de Raynaud
Bien que le froid soit très souvent en cause dans la maladie de Raynaud, d’autres facteurs peuvent être à l’origine d’une crise :
- Le changement de température ;
- L’humidité ;
- Les émotions fortes ou le stress ;
- Le tabac ou cannabis ;
- Les drogues ;
- L’exposition professionnelle au chlorure de vinyle ;
- Certaines professions où les mains sont constamment sollicitées (carreleur, carrossier, pianiste, etc.), exposant à des vibrations ou au froid (poissonniers par exemple) ;
- Certains médicaments et les moyens contraceptifs chez les femmes ;
- Vivre dans une région froide et humide ;
- Pratiquer des activités de plein air quand il fait froid ;
- Avoir eu des engelures aux extrémités ;
- Avoir un parent souffrant de la forme primitive de la maladie ;
Par ailleurs, le tabac et la consommation de boissons caféinées (café, thé, cola) sont des facteurs favorisants voire même parfois déclenchants.
La forme secondaire de la maladie de Raynaud peut être induite par :
- La sclérodermie (maladie auto-immune se traduisant par un épaississement et durcissement de la peau et de certains organes) ;
- Le syndrome de Sharp ou connectivite mixte (maladie inflammatoire chronique des organes de manifestations variables, par exemple douleurs articulaires, fatigue et gonflement des mains et des doigts) ;
- Le lupus systémique ;
- Le syndrome de Gougerot-Sjögren ;
- La polyarthrite rhumatoïde ;
- La dermatomyosite (inflammation de certains muscles et de la peau).
De plus, d’autres maladies sont susceptibles d’augmenter le risque de développer le trouble, notamment : le syndrome du canal carpien, les troubles de la thyroïde, l’athérosclérose, etc.
Quels symptômes ?
On peut regrouper les symptômes de la maladie en 3 phases :
- La vasoconstriction, les zones touchées deviennent froides, blanches et insensibles ;
- L’asphyxie, la peau se colore en bleu ;
- Le retour du sang se traduisant par des rougeurs, une sensation de brûlure, des fourmillements ou « pulsations », un gonflement..
Ces trois phases peuvent aussi bien se succéder sur quelques minutes comme plusieurs heures. Parfois, il n’existe que la première phase avant le retour à la normale.
Dans la forme primitive, les deux mains, mais pas les pouces, sont généralement touchés. Tandis que dans la forme secondaire, le plus souvent une seule main est touchée avec le pouce. De plus, les manifestations de la forme secondaire sont plus intenses et plus longues.
Des complications sont essentiellement observées dans la forme secondaire de la maladie de Raynaud : ulcères (voire nécroses) des doigts touchés.
Diagnostic et traitement
Quel diagnostic ?
Lors de la consultation, si le médecin suspecte une maladie de Raynaud, deux tests peuvent être effectués :
- La manœuvre d’Allen qui consiste à comprimer les artères du bras du patient pendant qu’il est demandé à celui-ci de fermer la main plusieurs fois. La main apparaît pâle. Lorsque la compression est stoppée, la main doit retrouver sa coloration. Le test est positif si la recoloration est retardée et non uniforme ;
- La manœuvre du chandelier qui consiste à lever les bras en ouvrant et fermant les bras de manière répétitive. Le test révèle la maladie de Raynaud si les symptômes apparaissent dès la première minute de la manœuvre.
Tout examen complémentaire est inutile, sauf en cas d’aggravation des symptômes ou si le médecin suspecte une autre cause. Il peut alors demander en plus : des analyses sanguines (mise en évidence d’une maladie auto-immune), un écho-doppler des artères des membres supérieurs (vérifier l’état des vaisseaux), une capillaroscopie périunguéale (observation des petits capillaires à la base des ongles afin de détecter une maladie inflammatoire auto-immune) pour laquelle le patient doit placer sa main sous le microscope du médecin.
Quel traitement pour la maladie de raynaud ?
Seuls des conseils pour éviter le déclenchement d’une crise suffisent pour la forme primitive de la maladie de Raynaud. En effet, quelques mesures simples permettent de limiter les crises :
- Arrêter le tabac ;
- Se protéger du froid (plusieurs couches de vêtements, port de moufles). Il est possible d’utiliser des sachets chauffe-mains dans les gants lors d’une sortie par temps très froid ;
- Limiter les changements brusques de température ;
- Limiter l’utilisation de la climatisation ;
- Utiliser des gants isolants lors de la manipulation d’aliments ou objets froids ;
- Éviter les bijoux ou les chaussures trop serrés ;
- Ne pas porter des charges à la main ;
- Limiter les boissons riches en caféine ;
- Ne pas consommer les médicaments contenant de la pseudoéphédrine ou de la phényléphrine (contre le rhume) ;
- Avoir une activité sportive régulière.
La forme secondaire de la maladie de Raynaud nécessite en revanche de mettre en place un traitement de la maladie qui en est à l’origine. Le médecin peut prescrire des médicaments dits « vasodilatateurs », c’est-à-dire ayant le mécanisme inverse de la maladie en dilatant les vaisseaux sanguins plutôt que de les contracter. Généralement, ce sont des molécules de la classe des inhibiteurs calciques (par exemple la nifédipine) ou des prostaglandines (Ilomédine) lorsque la maladie est sévère et que les inhibiteurs calciques ne suffisent pas.
Lorsque les doigts sont nécrosés, le traitement repose essentiellement sur les soins locaux et une antibiothérapie s’il y a une infection
Charline D., Docteur en pharmacie
Cet article vous a-t-il été utile ?