Arythmie
Le rythme cardiaque normalement régulier est compris entre 60 et 80 battements par minute. Toutefois, lorsqu’il s’accélère, se ralentit ou devient irrégulier, on parle alors d’arythmie ou de troubles du rythme cardiaque. Il comprend diverses pathologies plus ou moins graves mais dont les symptômes peuvent affecter la qualité de vie des patients. Avec une surveillance régulière, des mesures de prévention et si besoin un traitement adapté, il est possible d’en limiter les symptômes et les risques de complications.
Arythmie, définition et symptômes
Les troubles du rythme cardiaque ou arythmies sont caractérisés par une fréquence cardiaque anormale : trop lente, appelée bradycardie ; trop rapide, appelée tachycardie ; ou irrégulière.
Les troubles du rythme cardiaque ne sont pas toujours graves, mais une surveillance régulière par le médecin doit être effectuée. Des règles hygiéno-diététiques et un traitement adapté permettent d’éviter l’expression de ces troubles et les risques de complications.
La distinction entre variations normales du rythme cardiaque et arythmies n’est pas toujours facile. Une arythmie peut parfois passer inaperçue. La fréquence cardiaque est aux alentours de 70-75 battements par minute, elle peut être ralentie ou augmentée selon les individus, mais reste régulière.
Cette fréquence varie entre 60 à 100 battements par minute en fonction de l’âge, de l’activité physique mais aussi lors d’une émotion intense ou bien encore selon l’heure de la journée. Le cœur s’adapte ainsi à chaque situation normale et son rythme augmente ou diminue de manière régulière sans aucune gêne ressentie.
Mesure de la fréquence cardiaque
La fréquence cardiaque correspond au nombre de cycles cardiaques (ou nombre de battements) par minute et se mesure facilement par la prise du pouls.
À chaque battement cardiaque, le sang est propulsé vers les organes, provoquant une « onde pulsative » dans les artères, appelée « pouls ». Il permet une mesure simple du nombre de battements cardiaques par minute. Chez un adulte, il varie entre 60 et 100 battements par minute, si la personne est au repos ou après un effort physique.
Il peut être pris sur différentes artères, mais le plus simple pour un patient reste le poignet ou le cou, ou chez un nourrisson au niveau de la partie supérieure du bras (artère brachiale) :
- Placez le bout de deux doigts au-dessus d’une artère.
- Appuyez légèrement afin de ressentir le pouls.
- Comptez le nombre de pulsations ressenties pendant 30 secondes.
- Multipliez le nombre obtenu par 2 : vous obtenez le nombre de battements par minute.
Le cycle cardiaque peut être simplifié en 3 phases : une phase de relaxation appelée diastole permettant le remplissage des cavités cardiaques par le sang suivi d’une phase de contraction appelée systole qui se caractérise par une augmentation de la pression intra-cavitaire et pour finir une phase d’éjection du sang dans le réseau circulatoire.
À savoir ! Rythme cardiaque n’est pas synonyme de fréquence cardiaque, il désigne le profil que l’on obtient avec un électrocardiogramme, on le dit alors régulier ou irrégulier. En clair, la fréquence cardiaque est l’un des paramètres permettant d’évaluer le rythme cardiaque.Les différents types d’arythmie
– Bradycardie sinusale
Rythme cardiaque lent et régulier, bien toléré. Normal chez le sportif entraîné. On parle de bradycardie quand la fréquence cardiaque descend au-dessous de 60 battements par minute.
– Tachycardie sinusale
Simple accélération bénigne mais inappropriée du rythme cardiaque normal, en réponse à une émotion. On parle de tachycardie si le cœur bat plus de 100 fois par minute.
Aussi, parmi les troubles du rythme, nous pouvons différencier les troubles de l’automatisme, des troubles de la conduction. Lorsque le trouble se déclare dans le ventricule, on parle alors d’arythmie supra-ventriculaire tandis que s’il se déclare dans l’oreillette, on parle d’arythmie extra-ventriculaire.
Les troubles de l’automatisme
Le terme de « troubles de l’automatisme cardiaque » regroupe l’ensemble des anomalies de la génération de l’influx nerveux.
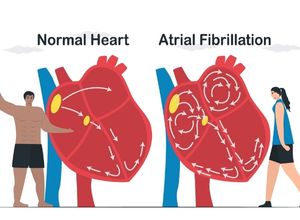
– Fibrillation auriculaire (FA)
Désorganisation de l’activité électrique au niveau des oreillettes, entrainant une fréquence cardiaque irrégulière, parfois rapide. Le patient perçoit alors une accélération brutale et anormale du rythme cardiaque. C’est le trouble du rythme le plus fréquent, il survient par crise et son incidence augmente avec l’âge. La principale complication liée à cette pathologie est la formation de caillot sanguin (thrombose) pouvant générer une embolie artérielle (migration du caillot dans la circulation) et donc un AVC.
– Flutter auriculaire
Tachycardie auriculaire permanente et organisée (150 battements par minute), souvent responsable d’essoufflement ou d’insuffisance cardiaque. Si le rythme est peu élevé il n’y a aucun symptôme, si par contre, le rythme est rapide, il y a un risque de diminution du débit cardiaque (vertiges, syncope).
– Extrasystoles
Contractions cardiaques prématurées soit d’une oreillette, soit d’un ventricule, due à une hyperexcitation électrique anormale. Elles sont majoritairement asymptomatiques, sinon elles peuvent être ressentit comme une sensation de choc dans la poitrine suivi d’une sensation désagréable de pause dans le rythme cardiaque. C’est un trouble fréquent, bénin sur un cœur sain, mais pouvant aussi être un des symptômes d’une pathologie cardiaque plus sérieuse.
– Tachycardie ventriculaire
Urgence médicale absolue définie par l’accélération régulière du rythme cardiaque (140-200/min) issue d’une activation incontrôlée des ventricules. Une tachycardie qu’elle soit aiguë ou prolongée est toujours symptomatique avec des signes qui peuvent être sévères s’il existe une maladie cardiaque sous-jacente.
– Torsades de pointe
Accélération du rythme cardiaque brève et irrégulière pouvant être gravissime (180-250 battements /min). Généralement asymptomatiques, elles peuvent cependant entraîner la mort subite.
– Fibrillation ventriculaire
Urgence vitale se traduisant par la perte de toute activité électrique organisée des ventricules, entrainant une inefficacité mécanique complète du cœur et donc un arrêt cardiaque immédiat. Elle n’est pas réversible spontanément, un choc électrique doit être appliqué pour que le cœur reprenne un rythme normal.
Les troubles de la conduction
Le terme de « troubles de la conduction cardiaque » inclut toutes les anomalies de transmission de l’influx nerveux.
– Bloc auriculo-ventriculaire
Perte de contact (au niveau de l’influx nerveux) entre les ventricules et les oreillettes engendrant alors un ralentissement permanent ou transitoire du rythme cardiaque des ventricules. Le bloc auriculo-ventriculaire est le plus souvent symptomatique (fatigue, essoufflement, perte de connaissance voire mort subite dans de rares cas) et peut être responsable de complications telles que : syncope, insuffisance cardiaque (incapacité du cœur à fournir le sang dont le corps à besoin), insuffisance coronarienne (irrigation insuffisante du cœur).
– Bloc sino-auriculaire ou bradycardie avec déficience sinusale
Trouble aigu ou permanent de la conduction entre le nœud sinusal et une oreillette, généralement asymptomatique ou pouvant provoquer de la fatigue, des essoufflements, étourdissements voire de brèves pertes de connaissance. Il peut donner lieu à l’implantation d’un stimulateur (pacemaker) pour stimuler l’oreillette.
– Bloc de branche (droit ou gauche)
Contraction ventriculaire provoquée par le ralentissement voire le blocage de la conduction au niveau d’une des branches du faisceau de His (tissu conducteur de l’influx nerveux situé dans le ventricule droit). Un bloc de branche est généralement asymptomatique, ou lorsqu’il y a des symptômes se sont ceux liés à la pathologie initiale (par exemple, l’insuffisance cardiaque, l’hypertension).
Facteurs de risque et symptômes de l’arythmie
Une arythmie peut survenir chez chacun d’entre nous, mais certains facteurs favorisent sa survenue :
- L’âge avancé ;
- L’hypertension artérielle, et autres maladies cardiaques ;
- Les maladies pulmonaires chroniques ;
- L’anémie ;
- Les maladies de la thyroïde, particulièrement l’hyperthyroïdie ;
- Une mauvaise alimentation et condition physique ;
- L’excès de substances excitantes cardiaques telles que le café, la nicotine, l’alcool, certains médicaments, certaines drogues… ;
- Des facteurs psychiques tels que la dépression ou le stress ;
- Un changement climatique trop brutal, particulièrement chez les personnes âgées ;
- Une pratique intensive de sports d’endurance.
Les arythmies peuvent être de formes aiguës, chroniques ou permanentes, symptomatiques ou asymptomatiques et plus ou moins bien tolérées. Les symptômes sont donc très variés : palpitations, vertiges ou pertes d’équilibre, fatigue, essoufflement inhabituel, perte de connaissance, angoisse, troubles de la conscience, mort subite.
La survenue des complications et des symptômes peut être évitée avec une mise en place d’un traitement en fonction du patient et de son type d’arythmie.
Des conséquences parfois graves
Les complications peuvent être graves et induire une urgence médicale vitale.
Les troubles du rythme peuvent, par exemple, favoriser la formation d’un caillot sanguin et donc la survenue d’un AVC. La fibrillation auriculaire peut, quant à elle, provoquer un arrêt cardiaque. Il est alors important de réagir vite. A cet effet, il a été mis à disposition des défibrillateurs cardiaques dans les lieux publics fréquentés. La survenue des complications et des symptômes peut être évitée avec une mise en place d’un traitement en fonction du patient et de son type d’arythmie.
Les troubles du rythme peuvent aussi aggraver d’autres maladies cardio-vasculaires. Une fibrillation auriculaire sera moins bien supportée avec une angine de poitrine par exemple, et une arythmie cardiaque peut provoquer ou aggraver une insuffisance cardiaque préexistante.
Diagnostic et traitement d’un trouble du rythme cardiaque
ECG et autres examens médicaux
L’examen clinique et les symptômes décrits par le patient permettent une première orientation du diagnostic.
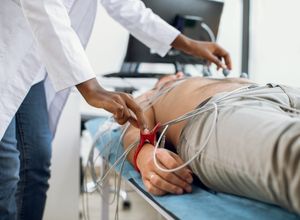
L’exploration courante du rythme cardiaque se fait avec un électrocardiogramme au repos. C’est un examen clé pour le diagnostic des troubles du rythme cardiaque. Cependant certains troubles sont ponctuels et ne sont pas visibles sur un ECG. Il est nécessaire alors de réaliser des examens complémentaires tels que : Holter, épreuve d’effort, exploration électro-physiologique.
Électrocardiogramme (ECG) au repos
L’ECG n’est utile que si le trouble est permanent. Il informe sur la fréquence, la régularité et la synchronisation des excitations des oreillettes et des ventricules. Il peut aussi apporter des informations sur les éventuelles maladies cardiaques sous-jacentes (atteinte des coronaires, hypertrophie ventriculaire ou autre).
Holter cardiaque
Le Holter correspond à un ECG ambulatoire enregistré sur 24h. Sa rentabilité dépend de la fréquence des épisodes d’arythmies. Il est utile lorsque les troubles sont brefs, inconstants et surviennent dans des circonstances particulières.
Le patient porte durant 24h des électrodes reliées par un câble à un enregistreur portable (de la taille d’un téléphone) qui mémorise toute l’activité électrique du cœur. Le patient mène une activité normale durant tout l’enregistrement. Le médecin peut ensuite établir une corrélation entre les symptômes notés par le patient et le tracé électrique. L’enregistrement peut aussi se faire « à la demande » et le patient le déclenche lui-même lorsqu’il ressent des symptômes.
Il permet de détecter des arythmies aiguës ou non perçues par le patient mais aussi de faire une estimation du nombre d’extrasystoles (contractions cardiaques prématurées soit d’une oreillette, soit d’un ventricule) ainsi que de visualiser d’autres anomalies sur l’ECG durant des épisodes de palpitations ou des malaises
ECG avec épreuve d’effort
C’est un examen idéal pour démasquer les troubles du rythme survenant (ou aggravés) à l’effort. Sur un vélo statique ou un tapis roulant, le patient accomplit un effort progressif et adapté. Un ECG, la pression artérielle et la fréquence cardiaque sont enregistrés durant la séance.
Explorations électro-physiologiques
On enregistre directement l’activité électrique cardiaque en montant une ou plusieurs électrodes à l’intérieur du cœur. Cette opération est invasive et nécessite une anesthésie locale voire générale. Elle permet d’étudier précisément la conduction électrique au niveau du tissu nodal, et de déclencher les tachycardies pour en étudier le mécanisme.
Autres examens possibles pour compléter le bilan
- Un bilan sanguin pour rechercher des anomalies pouvant favoriser les troubles du rythme ;
- Un écho doppler cardiaque, examen permettant l’examination en direct des mouvements et de la circulation du cœur, la fonction doppler permet d’apprécier la vitesse de circulation du sang ;
- Une scintigraphie myocardique, examen permettant de visualiser l’irrigation du muscle cardiaque ;
- Une IRM ou Imagerie par Résonance Magnétique, technique d’imagerie permettant de visualiser n’importe quelle partie interne du corps humain en très haute qualité ;
- Une coronarographie, examen permettant de visualiser (grâce à un produit de contraste) les artères coronaires.
Comment est prise en charge une arythmie cardiaque ?
Le traitement est mis en place par un cardiologue. Sa surveillance peut être assurée par un médecin traitant.
Traitement médicamenteux
Chaque traitement est adapté au patient et au trouble du rythme rencontré. Il peut être prescrit pour prévenir les futures crises, diminuer les symptômes, éviter la survenue de complications des maladies cardio-vasculaires sous-jacentes.
Anti-arythmiques pour la prévention de la crise ou le traitement des arythmies.
Anticoagulants pour la prévention des complications telles que les accidents thromboemboliques.
Traitements électriques externes
La cardioversion électrique ou choc électrique ou défibrillation : geste hospitalier programmé sous anesthésie générale, caractérisé par une forte décharge électrique délivrée pour restaurer un rythme cardiaque normal lorsque les traitements médicaux ont échoué. Il est nécessaire de prendre des anticoagulants avant l’opération pour éviter le risque de formation de caillot sanguin.
La cardioversion électrique d’urgence : réalisée lorsque le patient est en arrêt cardiaque avec les défibrillateurs cardiaques mis à disposition dans les lieux publics fréquentés.
Traitements électriques internes
La technique d’ablation par courant de haute fréquence est un traitement curatif (sous anesthésie locale) qui consiste à appliquer un courant de haute fréquence à l’aide d’une sonde (via un cathéter) qui mit en contact avec la zone à traiter, cautérise le tissu cardiaque ;
Le défibrillateur automatique implantable a pour objectif de prévenir les cas de mort subite chez les patients atteints de troubles graves du rythme ventriculaire. Il est composé de sondes reliées au muscle cardiaque et d’un boîtier électrique (100g) placé dans une poche sous la peau. Cette surveillance permanente permet en cas d’anomalie grave de mettre en marche le défibrillateur. Le pacemaker est un stimulateur cardiaque qui permet de stimuler les cœurs avec un ralentissement important et de provoquer des contractions cardiaques. Le dispositif électrique est composé d’un boîtier (25g) posé sous la peau et d’électrodes posées (en passant par les veines) dans le ventricule et/ou l’oreillette.
Publié le 3 février 2017 et mis à jour par Charline D., Docteur en pharmacie le 31 août 2022.
– Vue d’ensemble des troubles du rythme cardiaque. www.msdmanuals.com. Consulté le 31 août 2022.
– Arrêt cardiaque. ameli.fr. Consulté le 31 août 2022.
Cet article vous a-t-il été utile ?