Infarctus du myocarde
L’infarctus du myocarde, communément appelé “crise cardiaque” correspond à la nécrose ou destruction, partielle du muscle cardiaque. L’infarctus du myocarde est une urgence vitale nécessitant une prise en charge en urgence pour une hospitalisation immédiate dès les premiers symptômes.
Définition et symptômes d’un infarctus du myocarde
Qu’est-ce que c’est ?
Le cœur est un muscle que l’on appelle le myocarde. Ce dernier se contracte pour propulser le sang dans l’organisme. Pour fonctionner correctement, le myocarde a besoin d’un apport en oxygène et en nutriments constant et équilibré. Pour cela, le cœur est irrigué par un réseau de vaisseaux sanguins constitué des artères coronaires droite et gauche. Lorsqu’une artère coronaire s’obstrue, un déséquilibre entre les besoins et les apports en oxygène du muscle cardiaque apparaît : on parle alors d’ischémie myocardique ou de syndrome coronarien aigu.
Si l’ischémie perdure, elle provoque des lésions irréversibles par la mise en place, en aval de l’occlusion, d’un processus de mort des cellules cardiaques ou cardiomyocytes, définissant en partie l’infarctus du myocarde. Cette souffrance myocardique peut se traduire par des problèmes de contraction tels que des troubles du rythme, par de l’insuffisance cardiaque aiguë qui correspond à une perte d’efficacité du cœur qui ne joue plus sa fonction de pompe pour envoyer du sang oxygéné dans tout le corps. Une insuffisance cardiaque peut conduire à l’arrêt du cœur.
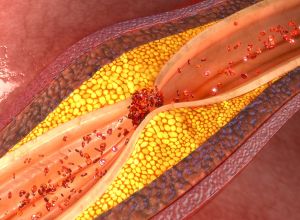
L’occlusion de l’artère coronaire résulte, dans la plupart des cas, d’une fissuration ou d’une rupture d’une plaque d’athérome coronaire. La plaque d’athérome est un dépôt de lipides qui se forme dans la paroi des artères. L’hypercholestérolémie, le diabète et l’hypertension artérielle peuvent augmenter la perméabilité des artères aux lipides favorisant ainsi l’installation des lésions athéromateuses. Lors de la rupture ou de l’érosion de la plaque d’athérome, les éléments du sang circulant tels que les plaquettes vont être en contact direct avec le contenu de la plaque et la paroi altérée. Ce contact déclenchera l’agrégation des plaquettes et la formation d’un caillot (ou thrombus plaquettaire) plus ou moins occlusif.
En France, environ 80 000 personnes sont chaque année victimes d’infarctus du myocarde. Près de 10% d’entre eux décèdent dans les heures qui suivent la crise cardiaque.
Les maladies coronaires (dont l’infarctus du myocarde fait partie) sont multifactorielles c’est-à-dire qu’elles ne sont pas dues à une cause unique. Les facteurs de risque de l’infarctus du myocarde sont les mêmes que ceux de l’athérosclérose.
- Les facteurs de risque non modifiables
L’âge et le sexe : Le risque cardiovasculaire augmente avec l’âge. La Haute Autorité de Santé(HAS) propose de considérer l’âge comme facteur de risque à partir de 50 ans pour les hommes et 60 ans pour les femmes. L’homme est plus exposé au risque cardiovasculaire que la femme en période d’activité hormonale (oestro-progestative) et le risque de cette dernière atteint progressivement celui de l’homme plusieurs années après la ménopause. En effet, les œstrogènes sécrétés chez les femmes ont un rôle cardioprotecteur notamment en diminuant de façon passive le taux de LDL-cholestérol (mauvais cholestérol).
Les antécédents familiaux : La prédisposition familiale est un facteur de risque majeur. Seuls les accidents cardiovasculaires précoces survenus chez un parent du premier degré (avant 55 ans pour l’homme et avant 65 ans pour la femme) sont à prendre en compte comme véritable facteur de risque.
- Les facteurs de risque modifiables
Les facteurs de risque modifiables découlent directement de nos comportements et styles de vie.
Dyslipidémie : Une dyslipidémie est une anomalie du métabolisme lipidique qui se manifeste par une perturbation des taux de cholestérol et/ou de triglycérides.
Selon les recommandations de l’HAS, tout individu ayant un LDL-cholestérol > 1,60 g/L doit bénéficier d’une prise en charge hygiéno-diététique dans un premier temps puis médicamenteuse si besoin.
Tabagisme : L’augmentation du risque d’infarctus du myocarde est proportionnelle à la consommation quotidienne du patient. A l’inverse, le sevrage tabagique permet un bénéfice important et précoce sur la fonction cardiaque.
L’hypertension artérielle ou HTA : Une hypertension artérielle est déterminée par une pression artérielle (PA) supérieure à 140/90mmHg.
Le diabète : Plusieurs études épidémiologiques ont démontré que le diabète multiplie par 2 ou 3 chez l’homme et 3 à 5 chez la femme le risque de pathologie coronaire. La mortalité post-infarctus est doublée et l’évolution vers l’insuffisance cardiaque est plus fréquente en cas de diabète. Il semble favoriser et accélérer le processus athéromateux.
L’obésité est associée à un risque coronarien accru.
L’alimentation. Elle cause à plus ou moins long terme l’apparition de pathologies telles que l’obésité, le diabète, l’hypertension artérielle et les dyslipidémies, autant de facteurs de risque de l’infarctus du myocarde.
La sédentarité. C’est un déterminant majeur de la pathologie coronaire. La pratique d’une activité physique modérée régulière exerce un effet protecteur vis-à-vis du risque coronarien.
Les anomalies métaboliques associées à l’obésité, au diabète de type II, à la dyslipidémie et à l’hypertension artérielle constituent ce qu’on appelle le syndrome métabolique reconnu comme facteur de risque majeur cardiovasculaire. En effet, ce syndrome métabolique constitue la partie immergée de l’iceberg qui évolue insidieusement jusqu’à l’apparition de maladie cardiovasculaire comme l’infarctus du myocarde.
Aux facteurs de risque modifiables et non modifiables s’ajoutent d’autres éléments pouvant être en lien avec le développement de maladies coronariennes comme les facteurs psychocomportementaux, thrombogéniques, des anomalies métaboliques, les traitements hormonaux, les drogues, les produits dopants et certaines infections.
Les symptômes d’une crise cardiaque
L’infarctus du myocarde se traduit principalement par une douleur à la poitrine :
- souvent très intense et violente, dans 50% des cas inauguraux (1er symptôme)
- située au milieu du thorax derrière le sternum, dite « rétro-sternale »,« en barre » ou « en brûlure »,
- irradiant classiquement à la mâchoire inférieure, aux épaules, aux bras (surtout le gauche),
- entraînant une sensation de serrement de la cage thoracique, on parle de « douleur constrictive »,
- le plus souvent d’apparition spontanée (au repos), elle survient parfois après un effort, une exposition au froid ou au stress,
- ne cédant jamais complètement aux dérivés nitrés (médicaments tels que la trinitrine permettant une vasodilatation rapide des coronaires).
Cette douleur peut s’accompagner immédiatement de complications : malaise, perte de connaissance et arrêt cardiaque.
Parfois les symptômes d’un infarctus du myocarde sont moins spécifiques et donc plus difficiles à identifier. Il peut s’agir d’une fatigue intense, de sueurs, sensation de chaleur, pâleur, essoufflement (encore appelée dyspnée), agitation, de palpitations, de douleurs d’irradiations, d’une douleur localisée et isolée ou de troubles digestifs.
Chez les personnes âgées la douleur thoracique typique de l’infarctus du myocarde peut être atténuée. Des signes neurologiques à type de confusion ou altération de l’état mental sont rapportés chez plus de 20% des sujets âgés (plus de 85 ans) lors d’un infarctus du myocarde.
Parfois l’infarctus survient sans symptôme, c’est ce qu’on appelle l’infarctus asymptomatique ou silencieux (indolore, sans gêne). Il est fréquent chez le diabétique et le sujet âgé. Le diagnostic sera fait soit quelques heures ou quelques jours plus tard à l’occasion d’une complication évolutive ou encore plus tardivement au cours d’examens médicaux de routine.
Infarctus du myocarde, diagnostic et traitement
Le diagnostic d’un infarctus du myocarde
La symptomatologie très caractéristique de l’infarctus permet souvent au médecin de poser un diagnostic rapide.
L’électrocardiogramme (ECG) complète le diagnostic. Il est réalisé rapidement, dès la prise en charge du patient. L’ECG permet d’enregistrer l’activité électrique du cœur, nécessaire à ses contractions. C’est un examen rapide et non invasif. Une dizaine d’électrodes sont placées sur le patient (torse, cheville, poignet) puis un tracé de l’activité électrique cardiaque apparaît sur une bande de papier. Lors d’un infarctus du myocarde, ce tracé présentera des modifications typiques.
Les autres examens complémentaires servent à confirmer le diagnostic dans les cas les plus difficiles et à préciser le pronostic : examens biologiques, une échocardiographie cardiaque ou une coronarographie.
Traitement d’un Infarctus du myocarde, une urgence vitale
Toute douleur thoracique évocatrice d’un infarctus du myocarde doit vous pousser à appeler le SAMU (15), le plus rapidement possible. En cas d’arrêt cardiaque (perte de connaissance associée à une respiration anormale), les recommandations sont claires :
- Procéder à un massage cardiaque ;
- puis au bout de 2 minutes pratiquer une défibrillation à l’aide d’un défibrillateur automatisé externe (si un appareil est disponible à proximité, sinon il faut continuer le massage jusqu’à l’arrivée des secours).
Les traitements d’urgence consistent à désobstruer l’artère coronaire concernée. Cette intervention doit avoir lieu rapidement. En théorie, elle est réalisée dans les 6 heures suivant le début des symptômes et de préférence dans la première heure d’ischémie afin de diminuer la mortalité et les potentielles complications comme les arythmies ou l’insuffisance cardiaque.
Le choix de la technique de reperfusion dépend de plusieurs paramètres dont l’âge et l’état de santé du patient.
- La thrombolyse intraveineuse (IV)
La thrombolyse IV est la méthode de référence lorsque le temps écoulé entre le début des symptômes et l’hospitalisation risque de dépasser 90 minutes. L’objectif de ce traitement est de dissoudre le caillot sanguin obstruant l’artère coronaire, par des médicaments administrés en intraveineuse. De nombreuses molécules sont disponibles (rétéplase, streptokinase, tenecteplase) . Le taux de succès est de l’ordre de 70% obtenu en 60 à 90 minutes.
Le traitement par thrombolyse est très utilisé du fait de la simplicité de sa mise en place (notamment dans un contexte pré-hospitalier) mais son instauration n’a plus d’intérêt au-delà de la 12ème heure.
D’autre part, la thrombolyse présente un risque hémorragique et est donc contre-indiquée chez certains patients (patients âgés, hypertension artérielle non contrôlée, antécédents d’hémorragie cérébrale). Il faudra donc évaluer pour chaque patient le rapport bénéfices/risques d’une telle thérapie et au besoin préférer une reperfusion par angioplastie.
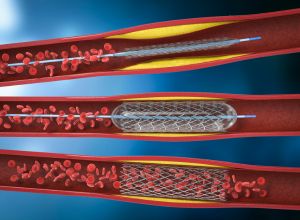
- L’angioplastie coronarienne
La société Européenne de cardiologie préconise l’angioplastie primaire comme traitement de référence lorsqu’elle peut être réalisée dans les 90 à 120 minutes par une équipe médicale expérimentée. Elle consiste à traiter une artère coronaire obstruée en la dilatant au moyen d’un cathéter muni d’un ballonnet gonflable à son extrémité. Cette intervention est réalisée à l’occasion d’une coronarographie. Le cathéter monté sur un guide métallique est introduit depuis une artère périphérique (radiale ou fémorale) jusqu’à l’artère coronaire pathologique. Une fois mis en place, le ballonnet est gonflé afin de redonner à la coronaire un diamètre normal en écrasant la plaque d’athérome contre les parois. En général, l’angioplastie au ballonnet est complétée par la pose d’un stent (une petite prothèse métallique en forme de ressort). Une fois le ballonnet gonflé, le stent se déploie dans la coronaire. Des stents dits « actifs » c’est-à-dire recouverts de substances antiprolifératives (biolimus, everolimus, paclitaxel, sirolimus et zotarolimus) sont utilisés pour éviter une récidive de la sténose (rétrécissement de l’artère). La prescription d’un traitement antiagrégant associant Clopidogrel et Aspirine est recommandée l’année qui suit la pose du stent actif. L’angioplastie coronaire peut-être secondaire à une thrombolyse IV si celle-ci a échouée, on parle alors d’angioplastie de sauvetage.
- Le pontage coronarien
Le pontage coronarien est une chirurgie permettant de contourner la partie sténosée au moyen d’une dérivation par un autre vaisseau. Le pontage est prescrit en cas d’échec d’une angioplastie coronaire avec une resténose ou lorsque que de grandes longueurs d’artères coronaires sont sténosés. Cette intervention chirurgicale étant lourde, elle se fait généralement à distance de la phase aiguë d’un infarctus du myocarde.
A la sortie de l’hôpital, un traitement médicamenteux est indispensable. Le but du traitement est de contrôler et de corriger les facteurs de risque cardiovasculaire (diabète, cholestérol, obésité, hypertension), pour éviter l’aggravation ou la récidive de l’infarctus et les complications. Ce traitement repose sur l’association de diverses molécules :
- Bêtabloquant dans le but de diminuer la fréquence cardiaque et la pression artérielle ;
- Antiagrégant plaquettaire pour éviter la formation d’un caillot sanguin ;
- Statine pour diminuer le taux sanguin de cholestérol ;
- Inhibiteurs de l’enzyme de conversion pour le traitement de l’hypertension artérielle.
Enfin, la prise en charge comprend également un contrôle des facteurs de risque dont l’arrêt du tabac, la perte de poids, et la mise en place d’une activité physique.
Publié le 5 juin 2015. Mis à jour par Charline D., Docteur en pharmacie, le 6 novembre 2023.
Sources
– Infarctus du myocarde. inserm.fr. Consulté le 6 novembre 2023
Cet article vous a-t-il été utile ?