Phlébite (thrombose veineuse)
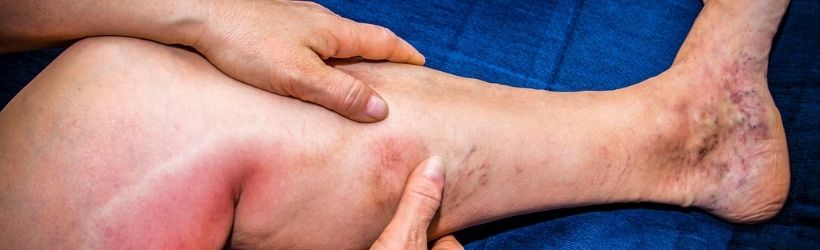
La phlébite ou thrombose veineuse correspond à la présence d’un thrombus (caillot de sang) se formant dans une veine. Elle touche le membre inférieur et peut se loger soit dans une veine superficielle (phlébite superficielle), soit dans une veine profonde (phlébite profonde).
Les affections superficielles sont en générales bénignes, mais la phlébite profonde peut être à l’origine de graves complications comme l’embolie pulmonaire (EP).
On dénombre de 50 000 à 100 000 cas de phlébites par an, en France. Elles sont responsables de près de 40 000 embolies pulmonaires chaque année.
Définition et symptômes d’une phlébite
Qu’est-ce qu’une phlébite ?
Le réseau veineux des membres inférieurs comprend un réseau profond et un réseau superficiel. Le réseau profond passe dans les muscles et draine le sang pauvre en oxygène en direction du cœur. Ce réseau correspond à 90 % des veines des membres inférieurs. Le réseau superficiel a pour rôle principal l’alimentation de la peau. Il est souvent le siège de varices. C’est un réseau qualifié de secondaire qui se déverse ensuite dans le réseau profond au niveau de l’arrière du genou ou au niveau de l’aine.
La phlébite superficielle
présence d’un thrombus au niveau d’une veine superficielle. Cette affection est souvent nommée paraphlébite ou périphlébite. Elle est presque toujours bénigne, mais peut se compliquer si elle gagne le réseau profond.
Le risque d’embolie pulmonaire est faible à la suite d’une paraphlébite. Cependant, elle est souvent la cause de symptômes locaux dermatologiques allant jusqu’à l’ulcère variqueux (perte de substance de la peau sur une zone plus ou moins étendue correspondant au territoire ne recevant plus de sang).
On estime à 250 000 le nombre de cas de paraphlébite chaque année, en France.
La phlébite profonde
Lorsque le caillot se loge dans le réseau veineux profond, on parle de phlébite profonde ou thrombose veineuse profonde (TVP). Elle est bien plus grave que la paraphlébite, car le caillot peut facilement se décrocher de la paroi veineuse et migrer vers les artères pulmonaires, causant l’embolie pulmonaire.
Les mécanismes impliqués dans la phlébite
La formation d’un thrombus est un mécanisme participant à la coagulation. Lorsque l’on se blesse, les plaquettes s’agrègent et forment le thrombus pour « boucher » la fuite. La thrombose veineuse profonde répond aux mêmes mécanismes, mais dans ce cas il n’y a pas de brèche réelle dans la veine.
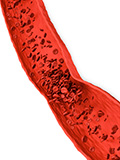
Caillot sanguin dans la veine
À savoir ! En condition normale, les caillots de sang se désagrègent dès lors que la brèche vasculaire est comblée. Cependant, dans la thrombose, ce mécanisme devient anormal et les thrombus se solidifient au lieu de se dégrader.
Il existe une association de 3 phénomènes favorisant l’apparition de thrombose (triade de Virchow).
La stase veineuse
Il s’agit du ralentissement de la vitesse du sang à l’intérieur des veines. Ce sang stagnant favorise la formation de thrombus. Plusieurs situations sont clairement identifiées en tant que pré-disposantes à la thrombose veineuse profonde :
- L’immobilisation prolongée :alitement et forte sédentarité. Le fait qu’une personne reste chez elle sans aucun exercice physique pendant une longue durée (cas fréquent lors de dépression nerveuse sévère).
- Les voyages en avion :à cause de l’immobilité des jambes pendant une longue durée et de l’altitude qui modifie le retour veineux.
- L’insuffisance cardiaque :le cœur a du mal à bien faire circuler le sang causant une stase.
À savoir ! En cas de transport aérien, surtout dans le cas des longs courriers, le port de bas de contention est fortement recommandé. Chaque année il y a de nombreux cas de TVP suite aux longs trajets aériens et ceux à toutes les tranches d’âges et quelques soit le sexe.
L’altération de la paroi des vaisseaux
Elle mène à la formation d’un caillot potentiellement thrombotique. C’est le cas notamment lors d’actes chirurgicaux (orthopédiques, oncologiques et obstétricales), de grand traumatisme avec d’importantes fractures, d’hypertension artérielle (HTA) non contrôlée, de diabète ou de maladies inflammatoires chroniques (comme le lupus).
L’hypercoagulabilité du sang
Elle désigne un déséquilibre du système de la coagulation favorisant l’apparition de thrombus. Les personnes touchées ont une plus grande probabilité de développer une thrombose pathologique. C’est le cas notamment dans le tabagisme, l’obésité, les cancers (10 % des cas de thrombose veineuse profonde (TVP) sont causés par des cancers), l’âge, la cirrhose du foie, certaines maladies génétiques, la grossesse et les médicaments (contraceptifs oraux et corticoïdes au long cours).
Quels sont les symptômes ?
- Une douleur au niveau du mollet (60 % des cas) associée à une sensation de lourdeur de la jambe ;
- Un œdème de la jambe accompagné d’un durcissement et d’un gonflement du mollet ;
- Une rougeur avec augmentation de la température locale de la zone concernée ;
- Une dilatation des veines superficielles est parfois présente, car le réseau veineux superficiel tente de prendre le relais de la veine bouchée.
Par ailleurs, une phlébite peut passer inaperçue si la veine n’est pas totalement bouchée.
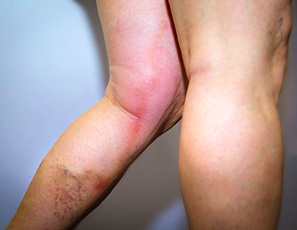
Thrombophlébite de jambe
Dans la thrombose veineuse profonde (TVP), plusieurs évolutions et complications sont possibles. Le cas le plus favorable étant la diminution puis la disparition du caillot grâce au traitement et sans séquelles pour le patient (majorité des cas).
Le risque d’embolie pulmonaire
Le risque majeur de complication d’une TVP est l’embolie pulmonaire. En effet, le caillot a de grandes chances de se détacher de la paroi vasculaire et de migrer au niveau du cœur puis dans les artères pulmonaires. Ces artères de petite taille bloquent le caillot entraînant une baisse de la capacité du sang à se recharger en oxygène, c’est-à-dire l’embolie pulmonaire. Elle se traduit par des difficultés respiratoires majeures, une accélération du rythme cardiaque et parfois de la fièvre.
C’est une urgence médicale absolue mettant en jeu le pronostic vital du patient.
Le risque de récidives
On estime que 10 à 30 % des TVP sont récidivantes durant l’année du 1erépisode. Ce risque provient des lésions que la 1ère thrombose engendre à la paroi vasculaire ou suite à un traitement anticoagulant insuffisant.
Le syndrome post-phlébitique
Près de 20 à 50 % des phlébites provoquent un syndrome post-phlébitique malgré les traitements. Il est causé par la présence d’un tissu fibreux cicatriciel et par une altération du système de retour veineux vers le cœur. Ces deux phénomènes sont respectivement responsables d’une obstruction partielle de la veine et d’une stagnation du sang. Ceci causant :
- Un œdème permanent, dur et douloureux ;
- Des problèmes cutanés récidivants sur le site de la lésion (ulcération) ;
- Des varices.
Diagnostic et traitement de la phlébite
Quel est le diagnostic ?
Les signes cliniques de la thrombose veineuse profonde (TVP) sont trompeurs et ne permettent pas de poser le diagnostic de façon certaine. Des bilans complémentaires sont prescrits afin de confirmer le diagnostic de phlébite.
Le dosage des D-dimères
Il s’effectue par une simple prise de sang. Les D-dimères sont des produits de dégradation de la fibrine qui constitue le caillot bouchant la veine. Si le résultat est négatif, il permet d’exclure un diagnostic de phlébite. Néanmoins, un taux élevé en D-dimères dans le sang montre qu’il y a eu une activation de la coagulation avec formation de caillot. Cependant, le médecin ne peut toujours pas affirmer le diagnostic de TVP, car le dosage peut très bien représenter un caillot hors du membre inférieur, ou une situation physiologique telle que la grossesse.
La confirmation du diagnostic arrive grâce à l’imagerie.
L’écho-doppler
C’est une technique d’imagerie médicale permettant de visualiser les flux de sang à l’intérieur des veines. L’écho-doppler permet de visualiser le caillot de sang dans la veine et enfin d’observer si la veine est totalement occluse ou non.
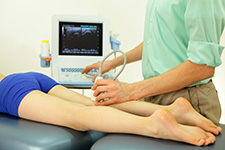
Il est fondamental et essentiel de rechercher le ou les agents inducteurs de la phlébite profonde, car cette maladie est souvent révélatrice (signe d’appel) d’autres maladies comme des affections cardiaques ou le diabète.
Quels sont les traitements disponibles contre la phlébite ?
L’objectif principal de la prise en charge médicale est de diminuer et/ou détruire le caillot et de prévenir les risques de complications. La phlébite superficielle ne nécessite pas de traitements en général. La thrombose veineuse profonde (TVP) nécessite quant à elle une prise en charge d’urgence.
L’anticoagulation
C’est le traitement médicamenteux de référence qui doit être mis en place le plus rapidement possible. Il existe 3 grandes familles de médicaments anticoagulants utilisés en fonction de leurs propriétés : héparines et dérivés, anti-vitamines K et anticoagulants oraux directs.
Les héparines et dérivés sont les premières molécules à être utilisées dans la TVP. Elles provoquent une anticoagulation immédiate après des injections sous-cutanées.
Les anti-vitamines K(AVK) sont les plus utilisés en sortie d’hospitalisation. Ils ont l’avantage de pouvoir être administré par voie orale ainsi que de pouvoir être suivis et ajustés par l’I.N.R. (International Normalised Ratio). Ils ne sont pas indiqués dans l’urgence, car leur pouvoir anticoagulant devient efficace après 3 jours de traitement.
Les anticoagulants oraux directs (AOD) sont eux aussi employés en relais des héparines. Ils se prennent aussi sous forme de comprimé. Ces molécules ont l’avantage d’être plus stables que les AVK, plus faciles à administrer (une seule prise quotidienne) et ne nécessitent pas de suivi par prise de sang. Cependant, l’effet anticoagulant de ces molécules est plus compliqué à supprimer en cas d’hémorragie accidentelle.
La thrombolyse
Le terme thrombolyse désigne un acte visant la destruction du caillot. Il existe deux types de thrombolyses : médicamenteuse ou chirurgicale. La thrombolyse médicamenteuse consiste à administrer un produit pouvant détruire les thrombus directement à son niveau à l’aide d’un cathéter. Les thrombolyses chirurgicales sont un geste endovasculaire, c’est-à-dire que le chirurgien passe par un gros vaisseau comme la veine fémorale, pour descendre et détruire le caillot au niveau du mollet à l’aide d’instruments chirurgicaux comme des cathéters.
La thrombolyse n’est pas toujours nécessaire. Dans tous les cas, suite à cet acte, il sera nécessaire d’instaurer un traitement anticoagulant pour prévenir les complications.
La pose d’un filtre cave
Ce geste chirurgical consiste à poser un filtre au niveau de la veine cave inférieure. Le filtre permet de bloquer les caillots migrants depuis le membre inférieur. Également, il bloque l’entrée des thrombus au niveau du cœur et participe ainsi à la prévention du risque d’embolie pulmonaire.
La compression médicale
Dès le diagnostic de thrombose veineuse, une compression devra être mise en place par le biais de bas de contention. Ils permettent de diminuer les symptômes en particulier l’œdème induit par l’obstruction de la veine. La contention est recommandée pour une durée d’au moins 3 mois, mais dure le plus souvent 6 mois

En fonction de l’objectif, on distingue plusieurs degrés ou force de contention. Pour les cas de TVP, on utilise des bas de contentions de force III, qui est la compression maximale.
Bien que souvent désagréable, la compression médicale a prouvé sa grande efficacité dans la phlébite.
Publié le 9 octobre 2017 par Jean C., Pharmacien. Mis à jour par Charline D., Docteur en pharmacie, le 3 mai 2022
Cet article vous a-t-il été utile ?