Cataracte
A l’échelle mondiale, la cataracte représente la première cause de cécité. L’affection est, en effet, en cause dans 48 % des cas de cécité. En France, elle touche plus de 20 % de la population après 65 ans, et plus de 60% après 85 ans.
La cataracte est causée par l’opacification du cristallin (lentille transparente naturelle dont le rôle est l’accommodation). Cette opacification est liée au vieillissement naturel du cristallin. Elle peut cependant aussi être due à des affections oculaires ou générales (diabète), faire suite à un traumatisme ou être congénital (dès la naissance). La cataracte entraîne une baisse progressive de la vision, parfois jusqu’à la cécité.
L’unique traitement de la cataracte est la chirurgie. L’intervention est rapide, sûre et efficace puisqu’elle permet une récupération de la vision quasi-totale dès de lendemain.
Définition et symptômes
Qu’est-ce que la cataracte ?
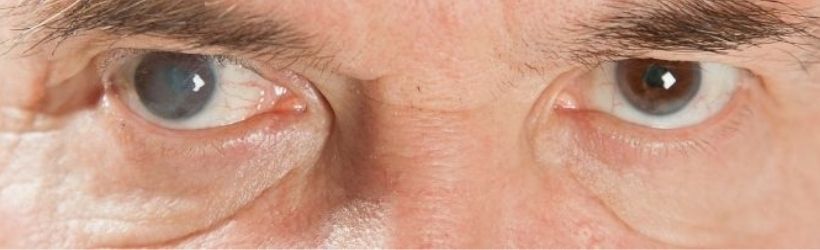
La cataracte est une pathologie très fréquente, principalement due au vieillissement, affectant l’œil. Elle se traduit par une opacification partielle ou totale du cristallin dont la progression est lente.
Elle est responsable d’une baisse progressive de la vision, voire une cécité.

Le cristallin est une « lentille naturelle » transparente localisée à l’arrière de l’iris. Elle permet la focalisation des rayons lumineux au centre de la rétine. Son opacification est un processus inéluctable avec l’âge. La protéine qui le constitue se modifie avec le temps et l’accumulation de facteurs oxydants.
La cataracte peut affecter un seul œil, mais touche en général les deux yeux de façon similaire. La gêne visuelle occasionnée varie selon la zone d’opacification et l’intensité de l’opacification.
La cataracte liée à l’âge est la première cause de cécité dans le monde (48 %), soit 18 millions de personnes. Avec l’allongement de l’espérance de vie des populations, elle est en constante augmentation. En France, elle touche plus de 20 % de la population à partir de 65 ans et plus de 60% après 85 ans.
Bien que le vieillissement soit la cause majeure de cataracte, d’autres causes existent :
- Un traumatisme au niveau de l’œil (contusion ou plaie perforante de l’œil) ;
- Une maladie oculaire (forte myopie, rétinopathies pigmentaires, chirurgie oculaire…) ;
- Certains médicaments (corticoïdes sur une longue durée ou une radiothérapie orbitaire) ;
- Le Diabète ;
- L’Hypertension artérielle ;
- L’Obésité.
Par ailleurs, certains facteurs favorisent l’apparition précoce de la cataracte :
- Le tabagisme ;
- Une consommation importante d’alcool ;
- L’exposition aux ultraviolets sans verres solaires.
- Dans 25 % des cas, elle est liée à un événement pendant la grossesse (infection par la rubéole, agent toxique…) ;
- Dans 25 % des cas, elle est héréditaire ;
- Dans la moitié des cas, la cause est inconnue.
Quels symptômes ?
La principale manifestation de la cataracte est une diminution progressive (sur plusieurs années) de la vision. Il n’y a que les causes traumatiques qui sont responsables de l’apparition brutale des symptômes associés à la cataracte.
Les symptômes de la cataracte sont variables d’un patient à l’autre :
- Une vision floue ou voilée. C’est le symptôme le plus courant de la cataracte due à l’âge ;
- La présence de petites taches (mouches) ou des points dans le champ de vision ;
- Une baisse de l’acuité visuelle ;
- Un éblouissement à la lumière vive ;
- Des difficultés à distinguer les reliefs, les couleurs et les contrastes
- Des difficultés pour lire ou pour regarder la télévision.
Plus rarement :
- La formation d’un halo que le patient perçoit autour des lumières vives (phares de voitures ou lampadaires ;
- Une diplopie (vue double).
Diagnostic et traitements de la cataracte
Quel diagnostic ?
Tout d’abord, l’ophtalmologiste procède à un interrogatoire. Il interroge le patient afin de déterminer avec lui la présence de facteurs de risques pouvant être à l’origine d’une cataracte tels que l’âge, la profession exercée, un traitement, une maladie (diabète), des antécédents oculaires, un tabagisme.
Le diagnostic de la cataracte est confirmé par la mesure de l’acuité visuelle et l’évaluation de la gêne ressentie par le patient. En cas de déficit de l’acuité visuelle avéré, un examen à l’aide d’un ophtalmoscope, après dilatation pupillaire (mydriase), est réalisé afin d’estimer l’opacification du cristallin (localisation et intensité).
Une fois le diagnostic de cataracte établi, l’ophtalmologiste surveille régulièrement son évolution afin de programmer si besoin l’intervention chirurgicale.
Quel traitement ?
Au début de son développement, et en l’absence de symptôme, la cataracte ne nécessite aucune intervention chirurgicale. Au début de la maladie, une amélioration de la vision peut être obtenue par le port de lunettes avec une correction plus forte et l’utilisation d’une lumière plus intense pour certaines activités comme la lecture.
Cependant, lorsque l’évolution de la cataracte conduit à une gêne importante dans les activités quotidiennes (conduite automobile, lecture, télévision, activités professionnelles ou loisirs…), en cas de handicap au quotidien ou lorsque l’acuité visuelle est en dessous de 5/10, le seul traitement efficace pour obtenir un résultat durable est la chirurgie.
Lorsque les deux yeux sont atteints, sauf situations particulières, ils sont opérés l’un après l’autre avec un intervalle de quelques semaines ou quelques mois.
L’opération de la cataracte est l’intervention chirurgicale la plus fréquente au monde. En France, près de 600 000 opérations ont lieu chaque année.
Lorsque le traitement chirurgical est nécessaire, l’ophtalmologiste mesure la kératométrie (rayon de la courbure de la cornée) à l’aide d’un ophtalmomètre et la longueur de l’axe de l’œil par échographie. L’enveloppe entourant le cristallin (sac cristallin) est préservée, elle permet de recevoir l’implant intraoculaire (lentille artificielle) remplaçant le cristallin détérioré.
L’intervention ne nécessite pas d’hospitalisation, elle est pratiquée en ambulatoire sous anesthésie locale (utilisation de collyres anesthésiants ou injection d’anesthésiant au coin de l’œil). L’opération est rapide, sûre et efficace. Elle dure entre 15 et 30 min.
Dans la plupart des cas (plus de 90 % des patients), la récupération visuelle est rapide. Elle peut être excellente dès le lendemain de l’intervention. Chez certains patients en revanche, il faut attendre quelques jours avant que le résultat ne soit tout à fait manifeste. A noter que dans le cas de pathologies oculaires préexistantes (dégénérescence maculaire liée à l’âge ou glaucome), les résultats obtenus peuvent être inférieurs à ceux attendus.
Le suivi de l’intervention débute par un premier contrôle des yeux dès le lendemain, suivi d’autres contrôles plus tardifs permettant de vérifier qu’il n’y a pas de complications post-opératoires. Ces complications (hypersensibilité à la lumière, cicatrice non étanche, etc.) sont peu fréquentes. Cependant, dans de très rares cas, elles peuvent être sévères (décollement de la rétine, infection intraoculaire ou hémorragies).
Les patients peuvent reprendre leurs activités habituelles très rapidement (dès le lendemain de l’intervention). Il est bien sûr conseillé d’éviter de frotter ou de heurter l’œil opéré et toutes activités physiques intenses ou potentiellement violentes pendant les deux à trois semaines suivant l’intervention.
Si besoin, une coque oculaire protectrice à porter la nuit peut être prescrite. Des collyres antibiotiques et anti-inflammatoires sont prescrits pendant 1 à 2 mois.
Pour les patients n’ayant pas retrouvé une acuité visuelle optimale et nécessitent le port de lunettes pour lire ou pour voir de loin, la conduite automobile sera alors déconseillée pendant la période d’adaptation des verres correcteurs.
Un arrêt de travail peut être prescrit par l’ophtalmologiste d’une durée variable suivant l’activité professionnelle du patient, l’existence ou non d’autres lésions oculaires et de la présence ou non de complications post-opératoires.
Les implants intra oculaires, petites lentilles souples et synthétiques, introduites dans l’enveloppe du cristallin en remplacement d’un cristallin opacifié, sont à la fois capables de restituer la vision des patients atteints de cataracte et d’améliorer les défauts préexistants tels que la myopie, l’hypermétropie, l’astigmatisme, ou même la presbytie.
Il existe donc différents types d’implants :
- Les implants monofocaux qui permettent d’améliorer la vision de loin ;
- Les implants multifocaux qui permettent à la fois de corriger une vision de loin et une vision de près ;
- Les implants toriques. Ils permettent de corriger l’astigmatisme ;
- Les implants multifocaux toriques.
Publié le 31 août 2016. Mis à jour par Charline D., Docteur en pharmacie, le 26 juin 2021.
Cet article vous a-t-il été utile ?